
免疫血液学是输血医学的核心部分,通过对其体系内容的扩展,我们可看到输血医学的全貌,进而能揭示输血医学的学科脉络。
近年来利用分子诊断技术将更为精准地判断供受者血型差异,选择最适合供者,实现精准输血,避免因输血带来的免疫反应。
分子诊断在免疫血液学中的应用
1.1 血型分型中的下一代测序技术(NGS):下一代测序技术(又称二代测序)是指继第一代Sanger双脱氧测序技术之后的二代基因组测序技术,是基于特定引物的PCR、DNA杂交或DNA测序[9]。所有的NGS方法都具有相对较短的读取时间和同时完成上万个乃至数百万个模板或片段测序。也称为大规模并行测序。德国红十字会输血服务中心以及德国乌尔姆大学输血医学研究所系统介绍了血型分型中的NGS[9]。
人类基因组的测序可以明确大多数相关血型系统的基因定义,并且能表征大多数临床相关血型抗原的多态性。在无法获得红细胞或由于缺乏抗血清而无法进行血清学检测的情况下,分子血型分型具有明显优势,且在某些特定情况下可能更具成本效益。该文简要描述了目前可用的NGS平台及其规范,描述了血型多态性的遗传背景和在免疫血液学中的应用;相关技术挑战、局限性以及包括长读测序技术的未来发展前景。提示了随着NGS在免疫血液学领域应用的逐步完善,不久会广泛应用于血型分型的医学实践。
1.2 献血者血型基因分型的应用:由剑桥大学血液学系联合荷兰阿姆斯特丹大学医学中心免疫血液学系、挪威卑尔根大学信息学系、美国国家人类基因组研究所、纽约血液中心以及哈佛医学院等29个机构共同开发和验证了通用献血者血型基因分型平台[10],致力建立一个通用的可扩展的血液匹配策略以减少乃至避免输血引起的非自身抗原致敏的副作用。这种基于DNA的检测能同时对大多数临床相关的红细胞抗原(RBC)、人血小板抗原(HPA)和人白细胞抗(HLA)进行分型。来自2个国家生物库的7 927名欧洲、27名南亚、21名东亚和9名非洲献血者的样本,与已知红细胞同种抗体致敏患者的抗体数据比较来证明该平台的有效性。基因分型结果显示,在89 371例RBC、3 016例HPA和9 289例HLA的比较中,临床验证分型结果的一致性分别为99.91%、99.97%和99.03%。基因分型使抗原分型结果的总数从110 980增加到120 000。通过密集的供者分型可以识别出2到6倍的血液相容性献血者,能为3 146名产生了多种红细胞同种抗体的患者提供服务,为其中176名以前在同一供者中一直找不到血液的患者找到了至少1个匹配的献血者。该平台技术可以应用于世界各地的血液服务机构,也必将推动免疫血液学进入实质性分子配血的新阶段。
德国杜塞尔多夫大学医院联合德国红十字会西部血液服务中心也利用NGS对12个人类血小板抗原系统的献血者进行高通量筛选[11]。12个不同HPA系统包括HPA-1到HPA-5、HPA-9w、HPA-10w、HPA-16w、HPA-19w、HPA-27w和HPA-34w。该研究对757名有移民背景的个体和547名西欧血统的献血者样本进行了大规模筛查。他们开发了一个用于快速自动分析的内部软件,通过TaqMan分析和Sanger测序结果对NGS工作流程进行验证。将来自不同国家的献血者分为若干组,比较等位基因频率。结果显示1 304例中的1 299例(99.6%)成功完成NGS检查。与TaqMan法和Sanger测序结果的一致性为99.8%。利用TaqMan分析在两个样本中观察到了由罕见的单核苷酸多态性引起的等位基因缺失,也能够通过NGS解决。在ITGB3、GPB1A、ITGBA2和CD109基因的编码区检测到20种罕见的和2种新的变体。确定的等位基因频率与gnomAD数据库中公布的频率相似。这种基于高通量扩增的NGS是一种在大样本队列中同时筛选HPA各基因型的可靠方法,并且很容易升级,可用于其他目标基因分型。
1.3 血型基因分型用于临床无创检查:无创性产前诊断是人类遗传学长期追求的目标之一。1997年香港中文大学在母体血浆中发现的无细胞胎儿DNA,为无创性产前诊断研究开辟了新的可能性[12]。2020年澳大利亚血液中心完成了无创性产前检查(NIPT)应用于母体异基因免疫引起的胎儿和新生儿溶血病监测研究[13]。无创DNA产前检测技术仅需采取孕妇静脉血,利用DNA测序技术对母体外周血浆中的游离DNA片段(包含胎儿游离DNA)进行测序,并将测序结果进行生物信息分析,得到胎儿的遗传信息,从而检测胎儿是否患有染色体疾病。此技术同样也可以对胎儿的血型进行鉴定。目前在许多国家,NIPT对胎儿RHD基因分型作为一种实时PCR诊断检测方法已经被纳入常规临床治疗中,用于应对具有同种anti-D的妇女,以评估HDFN的风险。除发生抗D引起的胎儿和新生儿溶血病外,还包含抗K、抗c和抗E等。随着基因检测技术在此领域的应用,仍在不断发现与母体同种异体免疫有关的新的或罕见的抗原。该研究建立的筛查技术,对未致敏RHD阴性孕妇的胎儿RHD基因型进行产前评估,以便精准地针对孕有RHD阳性婴儿的孕妇使用抗D免疫球蛋白预防。结果显示诊断和筛选试验均显示出较高的准确性(99%以上)。由于大多数变异来自单核苷酸突变,NIPT应用于非典型(RhD除外)血型抗原基因分型的挑战性还是很大,但是基因组和生物信息技术还是有潜力提供一种个性化的干预手段,通过NIPT评估具有RhD外的红细胞抗体的妇女的胎儿血型状况,以控制HDFN的风险。
另外,MARION等[14]于2020年7月发表的项目研究中建立并验证了用于检测血浆中无细胞DNA(cfDNA)中RHD外显子3、5和7、KEL1、HPA-1a和HPA-5b的数字PCR(dPCR)方法,用于检测相关红细胞血型和血小板抗原。对Y染色体标记釉原蛋白以及对常染色体单核苷酸多态性进行dPCR分析,以此作为胎儿DNA证明的对照。在对目标基因座进行预扩增后,应用双色(FAM和VIC)TaqMan探针化学法和基于芯片的dPCR,对已知基因型的无偿献血者混合血浆倍比稀释进行验证。对于双标记的KEL1/2、HPA-1a/b、HPA-5a/b、AMEL-X/Y和3个常染色体SNPs,探针可在两个荧光通道中进行等位基因识别。NIPT检测的dPCR方案适用于孕妇血浆样品。结果显示,RHD外显子5检测可在RHD阴性背景下检测到0.05%RHD阳性目标样本,而外显子7检测至少需要0.25%的目标样本。外显子3的检测背景最高,并且需要至少2.5%的RHD目标样本才能可靠地检测。双标记的dPCR分析显示出相似的敏感性,能够检测至少0.5%的目标基因。HPA-1a检测法是最灵敏的,可在仅含0.05% HPA-1a的混合血浆中进行目标检测。研究还对13例不同胎龄孕妇的血浆样品目标基因检测显示出明确的阳性和阴性结果。该研究表明,dPCR分析孕妇血浆中的cfDNA可用于胎儿等位基因的检测。由于检测的高灵敏度,RhD、KEL1和HPA的NIPT方案也可应用于妊娠早期。
2018年5月,39家英国医疗体系(NHS)的医保医院开展了一项高通量无创产前检测,分析了胎儿RHD基因型检测的情况于2020年发表[15]。截面调查以及专家访谈的结果显示NIPT结果不确定的发生率仅为4.3%,认为胎儿RHD基因型的NIPT可以在不消耗大量额外资源的情况下,通过添加到现有的患者检测路径中来开展。该调研从NIPT检测的成本效益角度做了综合分析,有效推动了此技术在全英医疗体系的应用。
1.4 免疫血液学实验室实践中红细胞表型与基因分型的差异研究:血清学和分子抗原分型方法存在假阳性和假阴性反应。如果预测的表型与患者已知的抗体或血清学表型不一致,则必须对差异进行调查。献血者和患者中出现假阴性和假阳性结果都会给血液匹配带来问题。SHEILA等人[16]在近两年的日常分子实验室实践中调查分析了血清学和分子检测在患者和献血者中的差异。差异性病例以镰刀状红细胞贫血患者比例最大,也观察到一种献血者表型和基因型差异的高发生率情况。导致差异的主要原因是最近的输血和表型鉴定技术的限制。分为假阳性表型/真阴性基因型和假阴性表型/真阳性基因型,它们的差异主要发生在近期输血的患者和RH变异个体中,而分为真阴性表型/假阳性基因型的差异则涉及沉默基因导致的空表型。尽管目前采用的分子方法有局限性,但我们发现假阴性和假阳性表型多于基因型,这表明基因型分型更能有效地确定血型,尤其是在长期依赖输血的患者中。
1.5 HLA表位匹配(HEM)血小板的临床应用:血小板输注无效会导致不良后果并增加医疗费用。由于HLA同种异体免疫导致血小板输注无效,需要使用HLA抗原匹配的血小板,但若需要大量的血小板供者,则不能保证完全匹配。JUDITH C等人[17]报告了一项随机、双盲、非劣效性交叉试验,比较了HLA表位匹配(HEM)血小板与HLA标准抗原匹配(HSM)血小板输注。
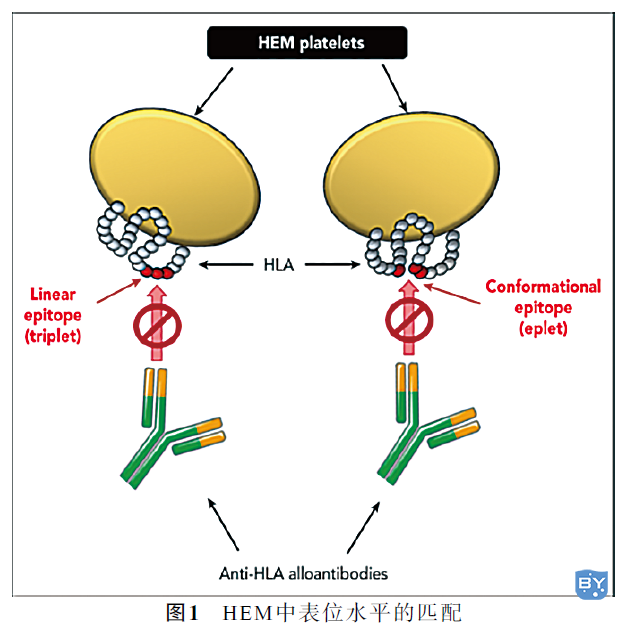
HEM中表位水平的匹配是通过描述HLA分子线性连续(图1左:triplet)或不连续且空间紧密(图1右:eplet)氨基酸残基的氨基酸短序列来实现的。HEM血小板预计不会被致病性供者特异性抗HLA同种抗体靶向,因此不会经历抗体介导的吞噬作用,输血小板后计数会增加。该研究的受者选择是罹患异基因免疫、血小板输注无效、血小板减少的再生障碍性贫血、骨髓增生异常综合征或急性髓系白血病等。HEM血小板的选择采用HLA媒介表位(特别是eplet)匹配。患者接受了多达8次预防性的HEM和HSM输血,按随机顺序提供。主要结果是输血后1小时血小板计数增加(PCI)。49名患者被随机分配到14家英国医院。以治疗为目的计算,HEM和HSM可评价的输血次数分别为107和112,对于HEM和HSM方法,未经调整的平均PCIs分别为23.9(标准偏差[SD],15)和23.5(SD,14.1)(经调整的平均差异,20.1;95%置信区间[CI],22.9~2.8)。由于95%CI的下限不大于预定义的非劣效性极限,因此宣布HEM方法不劣于HSM方法。血小板计数、输血需求和出血事件的次要结果没有差异。每增加一个表位错配,达标PCI的可能性降低15%。认为抗原表位匹配的血小板可考虑应用于HLA同种异体免疫患者。
另外相似的一项回顾性研究[18],探讨人类白细胞抗原(HLA)A和B表位匹配的血小板对已有同种抗体的再生障碍性贫血(AA)患者血小板输注效果的影响。同时也对HLA-C表位错配的相关性进行了研究。通过使用抗原匹配算法提供HLA相容的血小板,对随机血小板输注产生输注无效的患者可以提升血小板计数。这种方法在算法在反应频率较低的患者中被证明是有效的,但在高度敏感的患者中并不总是成功。研究者使用HLA表位选择的血小板作为抗原匹配方法的替代方法。在37例高免疫AA患者中,分析了HLA抗原表位匹配(Eplets和Triplets)对血小板输注结果的影响。使用HLAMatchmaker程序确定表位匹配。输血结果通过输血后1小时和24小时获得的血小板计数增量(PCI)进行评估。HLA-A和B表位匹配在提高血小板计数方面与HLA抗原匹配相当。当考虑HLA-C表位错配时,PCI无显著差异。
新型冠状病毒感染与血型
2020年输血领域还发表了许多血型与新型冠状病毒感染之间关系的文章,我们在这里没有深入综述。血型与疾病是否存在明确的关系一直争议较大。但是近一个世纪以来血型频率发生确实显示出不同人群之间的差异,有些可能与疾病发生或者感染性疾病概率相关,如幽门螺杆菌、诺如病毒和霍乱不易感可能与人类分泌物中ABH和Lewis抗原表达的基因多态性有关。现有证据表明,疟疾感染是影响血型表达最为重要的选择压力。缺乏血型活性分子或血型活性分子发生改变的红细胞通常出现在世界疟疾流行地区,特别是非洲的Fy(a–b–)表型和S-S-表型以及东南亚的Ge-和SAO表型。创始人效应为欧洲和中亚的D表型分布和胎儿和新生儿溶血病的发生提供了更令人信服的解释[28]。我国学者首先报道了ABO血型与发展为严重急性呼吸综合征冠状病毒2(SARS-CoV-2)的易感性之间存在关系[29]。也有学者从SARS-CoV-2感染中恢复的CP供者同质人群中ABO血型与COVID-19之间的关联中,发现O型人群有不易感倾向[30]。
分子诊断在免疫血液学的应用,不仅在发现新血型,明确新的血型系统,抑或会发现与血型关联的疾病、传染病等,从而挖掘自然选择下人类进化与遗传的机制,并能扩充免疫血液学的血型相关内容,从而形成新的分支领域,丰富与完善免疫血液学内涵。同种输血接触异体抗原远比不上胎母致敏的概率,因为胎母出血导致胎儿红细胞不断进入母体,诱导母体产生抗体机会较多,来自父亲的稀有血型抗原便容易被发现。但是抗原免疫原性弱,总体概率还是很低,随着胎儿分娩离开母体,相容性问题便告一段落,远没有受到关注。但胎儿新生儿溶血对于免疫血液学学者来说意义重大。基于我国人群基数与多民族交融特点,我国免疫血液学学者应重视胎儿新生儿溶血的发现,深究其遗传学背景,促进我国新血型的发现,加之更多基因技术、生物信息领域专家和机构参与,希望能使我国免疫血液学在国际上发声。
血液安全是输血行业永恒的主题,利用基因技术预判或改进传统技术方法与质控都是保证实验质量的重要路径。为避免人为的差错,常规免疫血液学自动化技术领域也还在发展。临床新的抗体药物应用,只要有与之相应的抗原在血细胞表达都会干扰输血相容性检测,增加输血风险。先进技术带来更精确更安全的手段,现行的常规工作也还要自动化或和新方法等手段来保证常规输血相容性检测的准确性。输血技术未来与现实的碰撞,理论与实践的矛盾交互运动,必将催化免疫血液学的变革与发展。
 文章推荐
文章推荐